Nuestras últimas noticias

Brote de Fiebre Amarilla : Actualidad, Casuística y la Importancia de la Vigilancia Internacional en Fronteras
Israel H. Cedeño-González La fiebre amarilla es una enfermedad viral hemorrágica aguda, transmitida por vectores artrópodos, que representa un importante problema de salud pública

Las Funciones Esenciales de Salud Pública: Un Pilar Fundamental para el Desarrollo Sostenible
Israel H. Cedeño-González La salud pública es una disciplina que busca mejorar la salud de las poblaciones mediante la prevención de enfermedades, la promoción de

Automedicación y la ineludible colaboración entre Médicos y Farmacéuticos
Israel H. Cedeño González En la actualidad, el acceso a información sobre medicamentos y tratamientos es más fácil que nunca gracias a internet y las

Práctica Médica: Entre el Sentido Común y las Guías de Atención
Israel H. Cedeño-González La medicina moderna se basa en una combinación fundamental de evidencia científica, protocolo clínico y el arte de la atención al paciente.
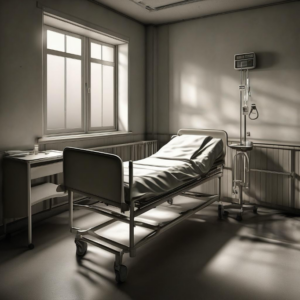
Mala Praxis, Negligencia Médica y Yatrogenia: Impacto y Recomendaciones
Israel H. Cedeño-González* La atención en salud es un pilar fundamental en el bienestar de la población. Sin embargo, la relación paciente-médico puede verse

Sistemas de salud público y privado, sinergia necesaria
Israel H. Cedeño-González. La coordinación entre los sistemas de salud pública y la salud privada es crucial para garantizar el acceso a servicios de

